Présentation du Groupe d’étude sur le risque d’exposition des soignants aux agents infectieux
Historique
Le Groupe d’étude sur le risque d’exposition au sang (GERES), renommé par la suite Groupe d’étude sur le risque d’exposition des soignants aux agents infectieux, a été créé en janvier 1991. Les fondements de sa création remontent à 1985, la période de croissance de l’épidémie du sida en France. La création de cette association est issue de la rencontre entre deux jeunes femmes, l’une médecin du travail confrontée aux inquiétudes de soignants de l’hôpital Claude-Bernard (Assistance publique-Hôpitaux de Paris) où de nombreux patients atteints du sida étaient hospitalisés, l’autre médecin infectiologue, ancienne chef de clinique assistante dans le même hôpital et alors responsable du bureau des maladies transmissibles à la Direction générale de la santé. Il fallait très rapidement former des professionnels soignants, notamment médecins, à la prise en charge de cette nouvelle maladie dont l’agent infectieux n’était pas encore connu. C’est dans le contexte d’une formation organisée à l’hôpital Claude-Bernard à destination des médecins hospitaliers infectiologues de toute la France, qui comportait un volet sur le risque professionnel et les accidents d’exposition au sang (AES), qu’est né le GERES. Le risque de transmission de l’agent infectieux responsable du sida aux soignants, et particulièrement aux infirmières diplômées d’État (IDE), avait été démontré par des exemples peu nombreux mais frappants, largement rapportées dans la presse, de contamination due à une piqûre accidentelle avec une aiguille souillée par le sang d’un patient, même si les mécanismes n’étaient pas clairement identifiés. Il est vite apparu qu’on ne disposait d’aucune donnée sur les AES. Une réflexion approfondie était nécessaire, ainsi que la mise en place d’études pour connaître l’épidémiologie des AES en milieu de soins et les mécanismes de leur survenue, et pour proposer des moyens de prévention adaptés. Le GERES est né de ces constatations et a été dès le début soutenu par la Direction générale de la santé et l’Institut national de recherche et de sécurité. Les AES survenaient lors de la manipulation des dispositifs invasifs dont il fallait éliminer les aiguilles souillées, dans un contexte où le recapuchonnage des aiguilles en l’absence de conteneur était la règle, exposant le personnel soignant à des risques de contamination (VIH, VHC, VHB1). Les piqûres survenaient majoritairement après le geste dès lors que ces dispositifs invasifs n’étaient pas correctement éliminés. L’intérêt de disposer de réceptacles pour déposer ces matériels souillés, de même que la nécessité de développer des systèmes de sécurité permettant la protection des aiguilles immédiatement après le geste, a rapidement été identifié par le GERES en collaboration avec les professionnels de terrain et les fabricants.
Démarche et évolution
Depuis sa création, le GERES se veut pluridisciplinaire. Il a construit une longue suite de collaborations entre divers professionnels de santé (médecins infectiologues, médecins du travail, virologues, IDE, cadres, hygiénistes, médecins de santé publique, pharmaciens, chercheurs…) et d’amitiés. Ses actions sont variées : travaux de surveillance, recherche, information, formation, conseil auprès des instances (Tableau I). Sa méthode de travail consiste, dans diverses situations en milieu de soins, à participer à l’évaluation des risques, à aider à la conception et à la mise en œuvre de mesures préventives, à participer à l’information et à la formation, et enfin à évaluer l’efficacité de la prévention. À toutes ces étapes, la participation des personnels soignants est un principe fondamental des travaux du GERES, considérant que ceux-ci sont les mieux placés pour trouver les outils de prévention adaptés à leur pratique. La volonté du GERES a été de fonctionner en réseau : d’abord grâce à la création d’un réseau d’établissements participant aux études sur les AES lancées par le GERES, puis élargissement progressif pour atteindre plus de 400 établissements de santé grâce à la formation de binômes relais (santé au travail, équipe opérationnelle d’hygiène) au sein d’établissements de santé devenant ainsi partenaires. Dans ces établissements, la démarche d’évaluation des risques a reposé sur la mobilisation des professionnels de terrain : IDE de médecine et de réanimation enregistrant systématiquement les gestes réalisés afin de déterminer ceux qui étaient le plus à risque, utilisateurs évaluant les matériels de sécurité, techniciens de laboratoire listant les matériels utilisés, IDE hygiénistes ou du travail recueillant des questionnaires, médecins du travail ou infectiologues signalant des contaminations professionnelles… Un retour d’information indispensable pour entretenir cette dynamique était organisé chaque année sous forme d’une « journée GERES ». Ces journées ont été l’occasion de faire se rencontrer les divers acteurs du réseau, de présenter des initiatives locales, de faire le point sur les données épidémiologiques et sur les nouveautés en termes de prise en charge médicale des accidents infectieux liés au soin et en termes d’avancées réglementaires. Elles étaient également l’occasion de faire des retours aux fabricants quant aux mécanismes des AES constatés et aux améliorations souhaitables concernant les matériels. Parallèlement, des outils pour accompagner la prévention ont été élaborés : affiche Conduite à tenir en cas d’AES, guide recensant les matériels de sécurité, diffusion d’informations à un public plus large grâce à la création d’un site internet (Figure 1), organisation de formations et d’ateliers, mise à disposition de diaporamas en accès libre pour aider à réaliser des formations… Des collaborations ont été établies à l’échelon international (Encadré 1) [1,2,3,4]. L’objectif de prévention des contaminations des personnels de santé et l’idée qu’améliorer leur sécurité contribuait à améliorer la sécurité des soins aux patients n’ont cessé de guider les actions du GERES, dont le champ s’est élargi aux autres risques infectieux : tuberculose, autres maladies à prévention vaccinale, risques émergents (fièvres hémorragiques virales, Covid-192, monkeypox3) et aux vaccinations (couverture vaccinale des soignants, acceptabilité des vaccinations par les professionnels de santé). Toutes les productions, actions et publications du GERES sont disponibles sur son site internet.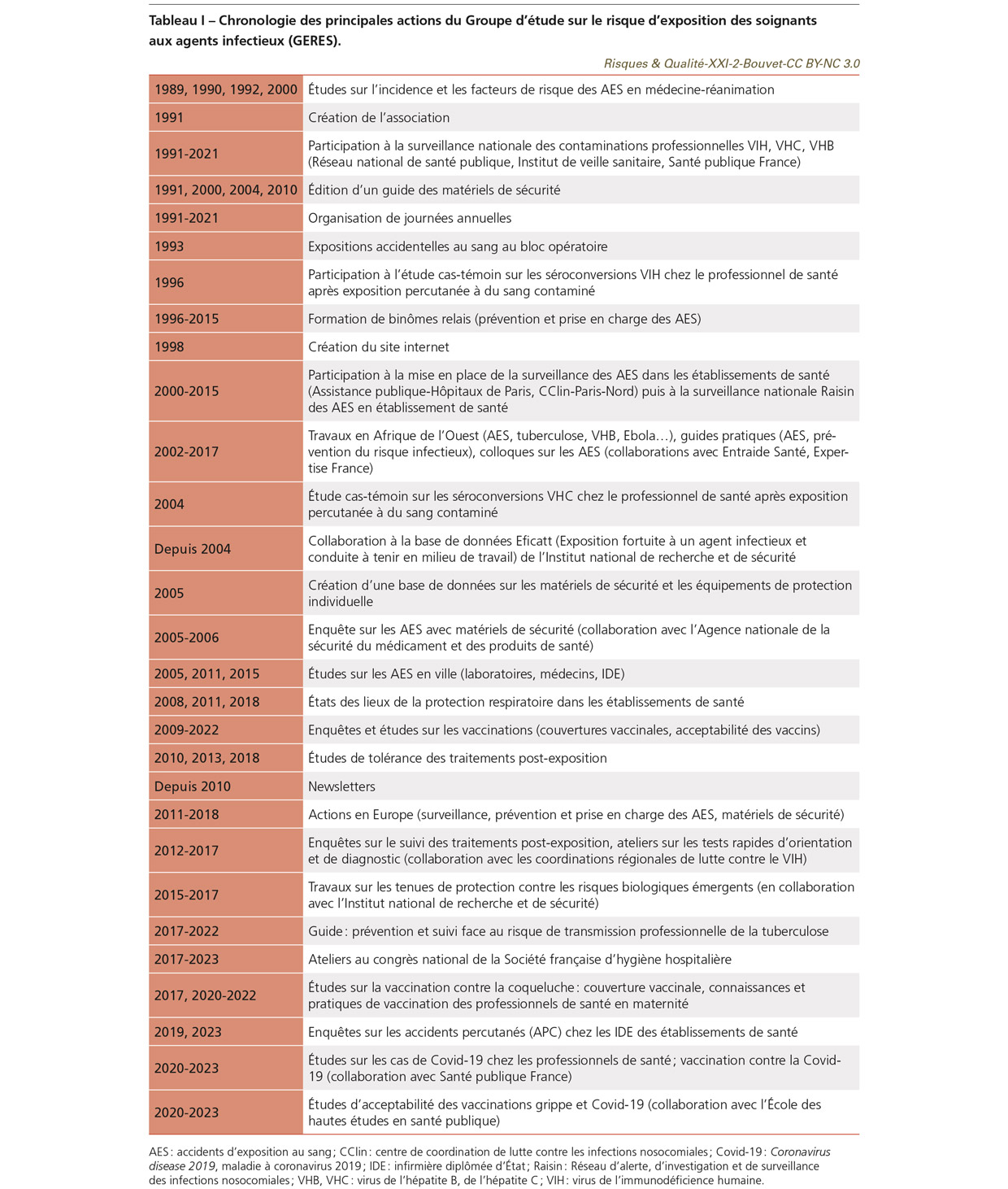

Encadré 1 – Le Groupe d’étude sur le risque d’exposition des soignants aux agents infectieux (GERES) dans le monde
L’Europe
Dans le cadre de la transposition de la Directive européenne 2010/32 UE visant à prévenir les blessures par objets tranchants chez les professionnels de santé, le Groupe d’étude sur le risque d’exposition des soignants aux agents infectieux (GERES) a été membre de l’initiative Sharps Safety in the European Union créée en 2011, réunissant des experts (Italie, France, Espagne, Royaume-Uni, Belgique, Allemagne) [a].
L’Afrique
Avec le soutien de divers organismes (Agence nationale de recherches sur le sida-Maladies infectieuses émergentes, Expertise France, Direction générale de l’offre de soins) et des partenariats (Assistance publique-Hôpitaux de Paris, Entraide Santé 92, Solthis [Solidarité thérapeutique et initiatives pour la santé], Association internationale de médecine du travail…), le GERES a pu mener diverses actions en partenariat avec les structures de soins de plusieurs pays d’Afrique de l’Ouest et d’Afrique centrale :
- études sur les accidents d’exposition au sang (AES) ;
- formations-actions à la prévention des AES des équipes locales ;
- étude de la prévalence de tuberculose latente chez les soignants et formations-actions à la prévention du risque de transmission de la tuberculose en milieu de soins ;
- état des lieux, formations et actions dans le domaine de l’hygiène hospitalière et des matériels de sécurité ;
- prévalence des marqueurs de l’hépatite B chez les soignants et mise en place de la vaccination ;
- appui au dispositif de préparation à la réponse à une épidémie d’Ebola ;
- risques infectieux et sécurité des soins.
Ces actions ont eu lieu dans les pays suivants :
- Côte d’Ivoire, Sénégal et Mali ;
- Niger (Hôpital National de Niamey et centre de traitement ambulatoire) de 2006 à 2016 ;
- Togo (centre hospitalier universitaire de Lomé) de 2010 à 2016 ;
- Cameroun et Guinée ;
- Burkina Faso en 2017-2018.
Ces travaux réalisés par les équipes Nord-Sud ont fait l’objet de publications [b,c,d] et de présentations en congrès, de guides pratiques disponibles sur le site du GERES (manuel sur les AES, 2008 ; Guide pratique : protection des soignants vis-à-vis des risques infectieux en milieux de soins, 2016), et de colloques sur la sécurité des soignants vis-à-vis des risques infectieux (Bénin, 2008 ; Togo, 2012 ; Casablanca, 2016).
Notes :
a- De Carli G, Abiteboul D, Puro V. The importance of implementing safe sharps practices in the laboratory setting in Europe. Biochem Med (Zagreb). 2014;24(1):45-56.
b- Tarantola A, Koumaré A, Rachline A, et al. A descriptive, retrospective study of 567 accidental blood exposures in healthcare workers in three West African countries. J Hosp Infect. 2005;60(3):276-282.
c- Pellissier G, Yazdanpanah Y, Adehossi E, et al. Is universal HBV vaccination of healthcare workers a relevant strategy in Developing endemic countries? The case of a university hospital in Niger. PloS ONE. 2012;7(9):e44442.
d- Rouveix E, Madougou B, Pellissier G, et al. Promoting the safety of healthcare workers in Africa: from HIV pandemic to Ebola epidemic. Infect Control Hosp Epidemiol. 2015;36(3):361-362. Doi : 10.1017/ice.2014.68.
Les grands thèmes de travail
Les accidents d’exposition au sang : surveillance, prévention et prise en charge
Enquêtes et surveillance
Les premiers travaux ont permis d’identifier des facteurs de risque de survenue des AES en milieu de soins dans différents types de services hospitaliers (médecine-réanimation, bloc opératoire, hémodialyse, laboratoire) [5,6,7,8]. Une hiérarchie des risques d’AES selon le type de geste invasif réalisé (aiguille de prélèvement veineux et artériel, retrait d’aiguille de chambre à cathéter implantable…) a été établie, orientant ainsi la prévention [5,6]. Un système de surveillance national des AES, issu des recommandations du GERES avec les outils développés pour ses enquêtes (RaisinAES4) a été mis en place. Les actions conduites sous l’impulsion du GERES et de son réseau ont permis une réduction d’un facteur dix de l’incidence des AES chez les IDE des hôpitaux, notamment du fait de l’utilisation de plus en plus fréquente de dispositifs dits de sécurité [6,7]. La surveillance nationale Raisin-AES ayant été interrompue fin 2015, le GERES a plaidé pour le maintien d’une surveillance des AES au sein des établissements de santé. Un partenariat avec le centre d’appui pour la prévention des infections associées aux soins (CPias) de Bourgogne-Franche-Comté (site de Besançon), qui a développé l’outil de surveillance WebAES, permet aux établissements de poursuivre un recueil local des AES. Des enquêtes ont également été menées en ville dans un réseau de laboratoires d’analyse médicale [9,10], ou de médecins libéraux en région parisienne [11]. Les travaux du GERES ont été largement diffusés et ont pu aider certains États membres de l’Union européenne à mettre en œuvre une directive européenne relative à la protection de personnels de soins contre le risque de piqûre accidentelle, transposée en droit français [12,13,14].
Les agents infectieux transmis lors des accidents d’exposition au sang : VIH, VHB, VHC et autres
Les facteurs de risque de transmission du VHC ont été identifiés et quantifiés dans une étude cas-témoin européenne coordonnée par le GERES : dangerosité des aiguilles creuses contenant du sang [15]. Cette étude a confirmé les facteurs de risque de transmission du VIH identifiés dans une précédente étude cas-témoin à laquelle le GERES avait participé [16]. Des revues des autres agents infectieux transmis lors des AES ont été publiées [17,18]. Le GERES a également participé à la surveillance nationale des contaminations professionnelles par les VIH, VHC ou VHB chez le personnel de santé depuis le début des années 1990 en collaboration avec Santé publique France (SpF). Dans le cadre de la poursuite de leur collaboration, SpF a confié cette surveillance au GERES du 1er mai 2017 à fin 2021. Un bilan de l’ensemble de la surveillance de 1991 à 2021 a été réalisé, il est disponible sur le site du GERES et publié [19].
Prise en charge des accidents d’exposition au sang : le traitement post-exposition
La prise en charge des AES nécessite un dispositif bien organisé pour que les professionnels exposés puissent bénéficier d’un traitement post-exposition dans les meilleurs délais si un risque de transmission du VIH existe. L’optimisation de ce dispositif a fait l’objet de recommandations nationales, notamment dans le cadre des rapports d’experts régulièrement actualisés sur la prise en charge de l’infection VIH, expertises auxquelles le GERES a participé.
Tests rapides d’orientation et de diagnostic
L’usage des tests rapides d’orientation et de diagnostic (Trod) a été soutenu par le GERES, tout particulièrement dans le cadre de l’aide à l’évaluation du risque lors de la prise en charge des AES afin d’avoir une détermination rapide du statut viral du patient-source à l’origine de l’accident. En partenariat avec les coordinations régionales de lutte contre le virus de l’immunodéficience humaine (Corevih) Île-de-France Nord et Île-de-France Ouest, il a ainsi proposé une formation certifiante sur ce thème, destinée plus particulièrement aux personnels non médicaux.
Transmission soignant-soigné
La transmission d’un agent infectieux d’un professionnel de santé infecté à un ou plusieurs patients à l’occasion d’un AES est documentée (VIH, VHB et VHC). Elle pose des problèmes d’aptitude au travail de ces soignants. Dans ce domaine, le GERES a établi des rapports sur le sujet depuis les années 2000 et publié un article de revue [20].
Tuberculose professionnelle
Risque de tuberculose professionnelle et tests de libération de l’interféron gamma (IGRA)
L’efficacité des mesures de prévention alliée à une diminution de l’incidence de la tuberculose en France a entraîné une diminution du risque d’infection tuberculeuse chez les soignants, confirmée par des enquêtes récentes montrant une incidence comparable à celle constatée dans la population générale. Le traitement de l’infection latente chez les personnes « infectés récents » ou « à risque » diminue d’environ 80% le risque de développer une tuberculose maladie. Le dépistage (test IGRA5 ou IDR6) des sujets infectés lors d’une enquête autour d’un cas permet d’identifier les personnes à traiter. Un groupe de travail du GERES a proposé des recommandations pour le suivi des professionnels exposés dans un guide7. Un point y est fait sur les différents examens complémentaires (IDR, tests IGRA, radiographie de thorax) et leur indication dans la surveillance des professionnels de santé.
Risque de tuberculose professionnelle : prévention et suivi, place du vaccin
Si l’efficacité du BCG8 sur les formes graves de l’enfant est reconnue, elle est plus discutée chez l’adulte. L’obligation de vaccination par le BCG a été suspendue pour les professionnels de santé (décret n° 2019-149 du 27 février 2019). Toutefois, le calendrier des vaccinations souligne que celle-ci peut être recommandée au cas par cas par le médecin du travail chez certains professionnels très exposés. Afin d’aider les médecins du travail des structures confrontées à la tuberculose à évaluer le risque pour proposer une optimisation des stratégies de prévention et de dépistage dans leur établissement, et poser les éventuelles indications d’une vaccination BCG, le GERES a élaboré un guide en 2022-20239. Il est composé d’un noyau commun à tous les milieux de travail portant sur la démarche et les recommandations de base, complété de six fiches de synthèse pour différents secteurs d’activité.
Matériels de protection des personnels
Recensement et évaluation des matériels
Le GERES a développé sa réflexion sur les matériels de sécurité vis-à-vis des AES à partir des connaissances acquises grâce aux études épidémiologiques et aux évaluations de terrain de ces matériels. Ils représentent un des grands domaines d’activité du GERES, dont les actions sont pilotées par une commission Matériels et des groupes de travail selon les thématiques, en concertation avec les industriels et les fournisseurs concernés. Le travail, d’abord centré sur les matériels de sécurité, dispositifs munis d’un système de mise en sécurité de l’aiguille ou de la lame après le geste, s’est progressivement élargi aux autres dispositifs barrière et aux équipements de protection individuelle (collecteurs à objets piquants, coupants et tranchants, gants, tenues de protection, masques de protection respiratoire, protections oculaires…).
Guide des matériels de protection
Le GERES a été la première structure à établir un guide des matériels de sécurité, à partir des contacts pris avec les fabricants au début des années 1990. Il en a diffusé les éditions papier (1991, 2000, 2004, 2010) à l’ensemble des établissements de santé. En 2005, il a mis en place sur son site internet une base de données informatisée sur les matériels de protection disponibles en France qui autorise des recherches multicritères par matériel, fournisseur, type de matériel, geste de soins et type de sécurité10. Une veille des matériels de protection commercialisés est réalisée en continu (recensement, évaluation et décision de référencement dans la base) pour une actualisation des informations mises à disposition des professionnels de santé.
Tenues de protection vis-à-vis des risques biologiques émergents
Dans le contexte d’une épidémie d’Ebola en Afrique de l’Ouest et dans les suites des alertes précédentes (SARS-CoV-211, H5N112, MERS-CoV13), un travail a été lancé en 2015 en lien avec les industriels concernés et l’Institut national de recherche et de sécurité. Un recensement des équipements de protection individuelle disponibles face aux pathogènes émergents hautement transmissibles a été réalisé. L’objectif était de conduire une réflexion sur un cahier des charges pour une tenue mieux adaptée aux activités de soins. Ce travail, présenté dans une page dédiée aux risques biologiques émergents (REB) publiée en 2018 sur le site du GERES14, a également fait l’objet d’une communication [21].
Appareils de protection respiratoire
Un travail d’évaluation des performances des appareils de protection respiratoire (APR) de type FFP15 disponibles dans les hôpitaux a été conduit en 2008 et 2012 (fit check et fit test16) et a permis d’introduire une réflexion sur le port et le choix des masques. Un groupe de travail sur les APR a été constitué afin de recenser, en coopération avec les fabricants et les établissements de santé, les masques commercialisés et les masques disponibles dans les établissements. Les données recueillies ont également permis d’actualiser la base des matériels en référençant les nouveaux masques. La plupart des établissements de santé semblent n’avoir à disposition qu’un seul modèle d’APR de type FFP. La survenue d’un cas de tuberculose multirésistante chez une IDE dans un hôpital français a montré l’importance du respect des mesures d’isolement et notamment du port d’un APR adapté (avis n° 2018-01 de la Société française d’hygiène hospitalière du 23 mars 2018). Pour guider les établissements quant aux types d’APR à mettre à disposition et aux protocoles à mettre en place pour s’assurer du choix d’APR adaptés à la morphologie de chacun, une nouvelle enquête a été conduite en 2018-2019 auprès des établissements de santé pour recenser les modèles d’APR FFP disponibles et les pratiques de test d’étanchéité (fit check) [22].
Risques infectieux émergents
Depuis sa création, le GERES s’est adapté à l’actualité. C’est ainsi que les questions récemment soulevées par Ebola en Afrique puis la Covid-19 et la monkeypox l’ont conduit à aider les établissements à en place des enquêtes de terrain et à créer des outils de formation des personnels basés sur l’évaluation des risques professionnels.
Covid-19
En 2020-2021, dans le contexte de l’épidémie de Covid-19, le GERES s’est mobilisé, constatant que les professionnels de santé étaient exposés tant à l’hôpital qu’en ville. Plusieurs enquêtes nationales concernant les personnels de santé ont été conduites, dont une sur les circonstances de survenue des infections par le SARS-CoV-2 chez les personnels de santé de mars 2020 à décembre 2021 [23,24]. Le GERES a également refondu son site internet pour proposer des outils et informations sur le risque et les moyens de prévention vis-à-vis du SARS-CoV-2.
Monkeypox
Début mai 2022, des cas de variole du singe (monkeypox ou Mpox), sans lien direct avec un voyage en Afrique du Centre ou de l’Ouest où le virus est présent habituellement, étaient signalés en Europe et dans le monde. En France, en juin 2023, environ 5 000 cas étaient rapportés, dont plus de la moitié en Île-de-France. Le GERES a rapidement proposé une page d’information sur son site internet (épidémiologie, modes de transmission, clinique, protection des personnels, vaccinations, traitements, bibliographie), ainsi qu’un tableau récapitulatif des cas de Mpox survenus en 2022 et 2023 chez le personnel soignant et acquis en milieu de soins rapportés dans la littérature.
Vaccination des professionnels de santé
Les soignants sont des prescripteurs et effecteurs de vaccination mais aussi des cibles de vaccination car ils sont exposés à de nombreux risques infectieux dans le cadre professionnel et susceptibles d’en être les vecteurs. Cette position en fait des acteurs essentiels de la stratégie vaccinale. Une insuffisance de leur couverture vaccinale, outre les risques qu’elle leur fait courir, peut possiblement avoir un impact négatif sur leur pratique en termes de promotion de la vaccination. Dans ce contexte, en collaboration avec l’Institut de veille sanitaire (aujourd’hui SpF), le GERES a participé à l’élaboration et à la réalisation en 2009 de l’enquête nationale Vaxisoin sur la couverture vaccinale des soignants des établissements de santé en France [25].
Vaccination antigrippale
Les freins à la vaccination antigrippale des professionnels de santé et en particulier des IDE et des aides-soignantes méritent d’être mieux compris et interprétés. Le GERES a conduit en 2012 une recherche-action avec le laboratoire de psychologie sociale de l’université d’Aix-Marseille qui a porté sur dix hôpitaux volontaires et 80 hôpitaux témoins [26,27].
Vaccination contre la coqueluche et la grippe en maternité
Devant le constat datant de 2009 de la couverture vaccinale contre la coqueluche insuffisante tant chez les femmes enceintes et leur entourage (61% en 2014) que chez le personnel soignant (médecins 25%, sages-femmes 44%), plusieurs études ont été réalisées. Une étude pilote conduite en 2015 dans une maternité de niveau III (faisabilité de la vaccination des patientes contre la coqueluche en maternité) a permis une amélioration de la couverture vaccinale des patientes de 27% à 82% [28] ; une enquête sur la vaccination contre la coqueluche des personnels a été menée en 2016-2017 dans cinq maternités, en collaboration avec le groupe prévention de la Société de pathologie infectieuse de langue française [29]. Devant les difficultés rencontrées pour vacciner contre la grippe et la coqueluche l’entourage des jeunes nourrissons en ville, la maternité semblait un lieu privilégié pour faire le point sur la protection des femmes enceintes, des mères et de leur entourage, et pour les vacciner si nécessaire. Aussi le GERES a-t-il mis en place une étude multicentrique interventionnelle pilote d’évaluation du changement des pratiques associées à la vaccination contre la grippe et la coqueluche des femmes enceintes suivies et des personnels de santé dans quatre maternités d’Île-de-France, qui s’est déroulée en trois phases (observation initiale ; mise en place d’interventions ciblées ; évaluation des stratégies) de 2019 à 2022 (étude Gricovax) [30].
Études sur les préférences vaccinales relatives à la grippe et à la Covid-19 des soignants
Afin de mieux comprendre les freins à la vaccination des personnels soignants, le GERES a participé à plusieurs études avec l’Institut Pasteur et l’École des hautes études en santé publique (Ehesp). Une première a analysé les préférences vaccinales des IDE, aides-soignantes, maïeuticiens et médecins (ConjointVac) [31]. A suivi une étude longitudinale portant sur les connaissances, les attitudes, les pratiques et les préférences autour de la vaccination anti-Covid-19 des professionnels de santé en France (CAPP-VaCov), réalisée en trois phases : la première, a exploré en 2020 les intentions et les motivations de vaccination des personnels de santé tant contre la grippe saisonnière que contre la Covid-19 [32] ; la seconde, conduite de décembre 2020 à janvier 2021, était relative aux connaissances, attitudes, pratiques et préférences autour de la vaccination anti-Covid-19 des personnels de santé [33,34] ; la troisième, menée en 2023, avait pour but une compréhension plus fine des interrogations et facteurs pouvant influer sur la décision des professionnels de santé de se faire vacciner ou non. Les résultats sont en cours de publication.
Conclusion
En trente ans, de la pandémie de VIH à la pandémie de Covid-19, des AES aux vaccinations et aux risques infectieux respiratoires, le GERES n’a cessé d’œuvrer pour la prévention des risques infectieux chez les soignants. Ses actions ont eu un impact mesurable sur la sécurité des personnels de santé. Bien que celle-ci ne soit qu’une facette de la sécurité des soins, il est indéniable qu’une dynamique a été générée, et qu’aujourd’hui les professionnels veulent maîtriser les risques pour eux-mêmes en maintenant une qualité optimale des soins. Le GERES y a contribué grâce à son approche pluridisciplinaire et à son large réseau. Les effets les plus évidents concernent la gestion des dispositifs invasifs et leur sécurisation, l’élimination des objets piquants et tranchants, la conduite à tenir après un AES, la protection vis-à-vis du risque respiratoire, l’organisation de la prise en charge en cas d’AES et du traitement post-exposition professionnel ou non, et l’implication des équipes soignantes dans les campagnes de vaccination du personnel malgré la faible acceptabilité de la vaccination grippale. La maîtrise de la prévention des AES fait maintenant de la vaccination du personnel de santé l’un des thèmes principaux traités par le GERES.
Notes :
1- Virus de l’immunodéficience humaine, virus des hépatites C et B.
2- Coronavirus disease 2019, maladie à coronavirus 2019.
3- Variole du singe.
4- Raisin : Réseau d’alerte, d’investigation et de surveillance des infections nosocomiales.
5- Interferon gamma release assay, test de libération de l’interféron gamma.
6- Intradermoréaction à la tuberculine.
7- Groupe d’étude sur le risque d’exposition des soignants aux agents infectieux (GERES). Surveillance des personnels de santé vis-à-vis du risque de tuberculose : place des tests IGRA et des autres examens complémentaires, propositions de recommandations pour les médecins du travail. Paris: GERES; 2017. 41 p. Accessible à : https://www.geres.org/wp-con(Consulté le 16-05-2024).
8- Vaccin bilié de Calmette et Guérin.
9- Groupe d’étude sur le risque d’exposition des soignants aux agents infectieux (GERES). Risque de tuberculose professionnelle : prévention et suivi, place du BCG. In : GERES. Vaccination contre la tuberculose (BCG) [Internet]. Paris: GERES; 2023. Accessible à : https://www.geres.org/vaccinations/vaccination-contre-la-tuberculose-bcg/(Consulté le 16-05-2024).
10- Groupe d’étude sur le risque d’exposition des soignants aux agents infectieux (GERES). Guide des matériels de protection [Internet]. Paris: GERES; 2024. Accessible à : (Consulté le 16-05-2024).
11- Severe acute respiratory syndrome coronavirus 2, coronavirus 2 du syndrome respiratoire aigu sévère.
12- Sous-type du virus de la grippe A avec hémagglutinine de type 5 et neuraminidase de type 1.
13- Middle East respiratory syndrome-related coronavirus, coronavirus du syndrome respiratoire du Moyen-Orient.
14- Groupe d’étude sur le risque d’exposition des soignants aux agents infectieux (GERES). Tenues de protection – REB [Internet]. Paris: GERES; 2024. Accessible à : (Consulté le 16-05-2024).
15- Filtering facepiece, masque filtrant.
16- Contrôle d’étanchéité et test d’ajustement.