Introduction
La prise en charge médicamenteuse (PECM) des personnes âgées constitue un enjeu de santé publique majeur, particulièrement en établissement d’hébergement pour personnes âgées dépendantes (Ehpad). En France, l’iatrogénie médicamenteuse est responsable de 10% des hospitalisations dont un tiers serait dû à des erreurs évitables telles que des erreurs de prescription, de dispensation ou d’administration [1]. Les personnes âgées, souvent polypathologiques et polymédicamentées, sont particulièrement à risque : les accidents iatrogènes sont deux fois plus fréquents après 65 ans et un accident iatrogène sur cinq conduit à une hospitalisation pour les plus de 80 ans. Dans beaucoup d’Ehpad, par manque de temps, de sensibilisation ou de moyens, la PECM présente une importante marge d’amélioration [2]. Selon les résultats d’une étude menée par EPI-Phare1 entre 2011 et 2019, près de la moitié des personnes institutionnalisées est exposée à au moins un médicament potentiellement inapproprié pendant une période de trois mois [3]. Ces chiffres confirment qu’il reste des améliorations à apporter pour optimiser la PECM dans ces structures. Dans le cadre du Plan de sécurisation de la PECM en Ehpad pour la région Corse, et en continuité avec les actions déjà menées auparavant avec l’observatoire du médicament, des dispositifs médicaux et de l’innovation thérapeutique de Provence-Alpes-Côte d’Azur et de Corse (Omédit Paca-Corse), l’agence régionale de santé (ARS) de la région Corse a décidé de financer un accompagnement de terrain pour l’ensemble des Ehpad corses [4]. Issu des travaux de l’ARS Île-de-France, déployé par l’Agence nationale de la performance sanitaire et médico-sociale (Anap) en partenariat avec le cabinet de conseil Adopale (Paris), et coréalisé par l’ARS et l’Omédit, cet accompagnement s’inscrit dans un contexte qui permettra d’optimiser la PECM des résidents et de répondre aux critères d’inspection et d’évaluation [5] avec une finalité commune. L’objectif principal de ce travail est d’évaluer, à travers les réponses des établissements à une grille d’auto-évaluation, l’impact de cet accompagnement en comparant le pourcentage d’avancée dans la démarche avant et après celui-ci. Les objectifs secondaires visent à évaluer l’impact de l’accompagnement sur la sécurisation de la PECM tout en tenant compte des caractéristiques des établissements, en particulier en fonction de la présence ou non d’une pharmacie à usage intérieur (PUI). L’objectif est également d’identifier les domaines où des améliorations sont encore nécessaires, afin de guider les actions futures dans la région et de maintenir la dynamique d’amélioration continue de la PECM.
Matériel et méthode
Sélection des établissements et détail de l’accompagnement
Cette étude longitudinale quasi expérimentale de type avant/après porte sur l’ensemble des établissements accueillant des personnes âgées de la région Corse, avec ou sans PUI, publics comme privés. Les établissements ont été inclus sur sollicitation de l’ARS qui a financé le programme d’accompagnement.
Modalités de l’accompagnement
Le plan d’action, adapté aux différents états d’avancement des Ehpad et à l’hétérogénéité des structures (diversité des profils de résidents, structures privées ou publiques, avec ou sans PUI, etc.), se décline en vingt actions incrémentales simples à mettre en œuvre et structurées en cinq « briques » : structurer les fondamentaux de la PECM ; gérer les risques a priori et a posteriori ; réaliser des actions d’amélioration sur le terrain ; pérenniser et s’approprier la démarche ; maîtriser tout le circuit en profondeur. Ces actions sont à réaliser dans l’ordre pour une montée en compétences progressive et une gestion de projet facilitée. Les premières actions, concrètes et basiques, permettent aux établissements d’atteindre un premier niveau de maîtrise pour asseoir la mise en place des actions demandant plus de maturité et assurer la pérennisation de la démarche. Chaque action est associée à un nombre restreint d’outils pertinents et simples pour faciliter leur mise en œuvre. L’accompagnement, lancé le 6 décembre 2022 pour durer onze mois, se décline pour chaque groupe constitué d’une dizaine d’établissements, en quatre réunions en visioconférences et deux demi-journées sur site avec des ateliers de mise en pratique et des retours d’expérience. Tous les professionnels impliqués dans la PECM peuvent participer à ces réunions.
Recueil des données
Afin de suivre la progression des établissements dans la démarche, il leur a été demandé de remplir un état des lieux à trois différentes étapes de l’accompagnement. Après la première réunion de présentation de l’outil, ils devaient transmettre le premier état des lieux (T0) afin de connaître le positionnement initial de chacun dans la démarche. Les deux états des lieux suivants devaient être réalisés à cinq mois du début de l’accompagnement (T1) et à la fin de l’accompagnement (T2). Lorsque nécessaire, des relances ont été effectuées afin de maximiser le nombre de réponses et de maintenir la dynamique des établissements tout au long du programme. Cette auto-évaluation, à remplir par l’ensemble des acteurs impliqués dans le circuit du médicament (médecins, infirmiers, cadres, équipes pharmaceutiques, directeurs, référents qualité et aides-soignants) et présentée sous la forme d’un fichier Microsoft Excel® (Microsoft Corporation, Redmond, WA, États-Unis), évalue 28 indicateurs de qualité par l’intermédiaire de questions fermées de type « oui », « non » ou « en cours » pour connaître l’état d’avancement de l’établissement pour les différentes actions à mener. Aucun point n’a été attribué si l’établissement a répondu « non » à l’item, 0,5 point pour une réponse « en cours » et 1 point si l’item est acquis (« oui »). Avec un total de 28 items, le pourcentage global d’avancement dans la démarche a été calculé en divisant la somme des scores obtenus par 28. Le pourcentage d’avancement par brique a été déterminé selon la même méthode. Seules les moyennes des scores des établissements sont présentées, conformément à notre engagement de ne pas divulguer de données individuelles. Afin de minimiser les biais et d’adopter la configuration la plus défavorable dans notre étude visant à évaluer l’impact de l’accompagnement, la méthode d’imputation LOCF (last observation carried forward) a été utilisée pour la gestion des données manquantes [6]. Couramment employée dans les études longitudinales, cette technique, consiste à remplacer les données manquantes par la dernière observation valide, en partant du principe que l’état d’avancement de l’établissement est resté inchangé. Enfin, un questionnaire visant à faire le bilan de la démarche a été soumis aux établissements lors de la dernière session en présentiel. Ce bilan incluait la présentation du contexte de l’établissement, ses objectifs à l’entrée dans le programme, les indicateurs d’atteinte de ces objectifs, les évolutions mises en place à la suite de l’accompagnement, les difficultés rencontrées, et les éléments clés de réussite.
Analyses statistiques
Afin de définir les caractéristiques initiales des établissements, une première analyse univariée de comparaison de moyenne a été réalisée pour comparer leurs scores (global et par briques) à T0 en fonction des départements et des caractéristiques des établissements : statut (public/privé), test T de Student [7,8] ; PUI (avec/sans), test T de Student ; taille de l’établissement (petit < 1er quartile, 1er quartile < moyen < 3e quartile, 3e quartile < grand), test de Kruskal Wallis [9,10]. Le seuil de significativité retenu pour le risque α de première espèce est de 5% en analyse bilatérale. Les mêmes analyses ont été effectuées à T1 et T2 pour suivre l’évolution des établissements en fonction des caractéristiques précitées. Une seconde analyse de comparaison de moyenne sur données appariées a été réalisée par un test de Friedman pour comparer les scores des établissements (global et par briques) entre T0, T1 et T2 afin d’objectiver l’impact de l’accompagnement [11]. À chaque fois, l’inflation du risque α a été prise en compte et corrigée par la méthode de Bonferroni [12,13,14].
Résultats
Caractéristiques des établissements accompagnés
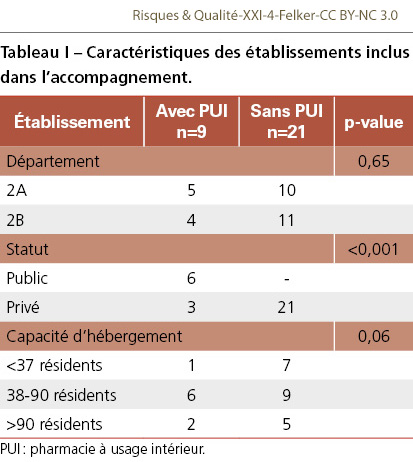
L’ensemble des établissements de la région Corse accueillant des personnes âgées ont pu bénéficier de cet accompagnement, soit 29 Ehpad et une petite unité de vie (PUV). Parmi eux, seuls 30% disposaient d’une PUI. La répartition était comparable d’un département à l’autre avec environ un tiers d’établissements disposant d’une PUI dans chaque département. Les établissements publics étaient significativement plus nombreux à disposer d’une PUI que les établissements privés (p<0,001). En effet, les six établissements publics possédaient une PUI (100%), contre 3 des 24 établissements privés (12,5%) (Tableau I).
Profil du personnel accompagné
Les différents acteurs de la PECM étaient représentés tout au long de l’accompagnement, avec essentiellement des infirmiers diplômés d’État (IDE), dont 53,3% d’infirmiers coordonnateurs (Idec), des médecins coordonnateurs, des directeurs d’Ehpad et des adjoints de direction, des pharmaciens (hospitaliers et officinaux) et des préparateurs en pharmacie, des cadres, des référents qualité et des aides-soignants.
Bilan initial (T0)
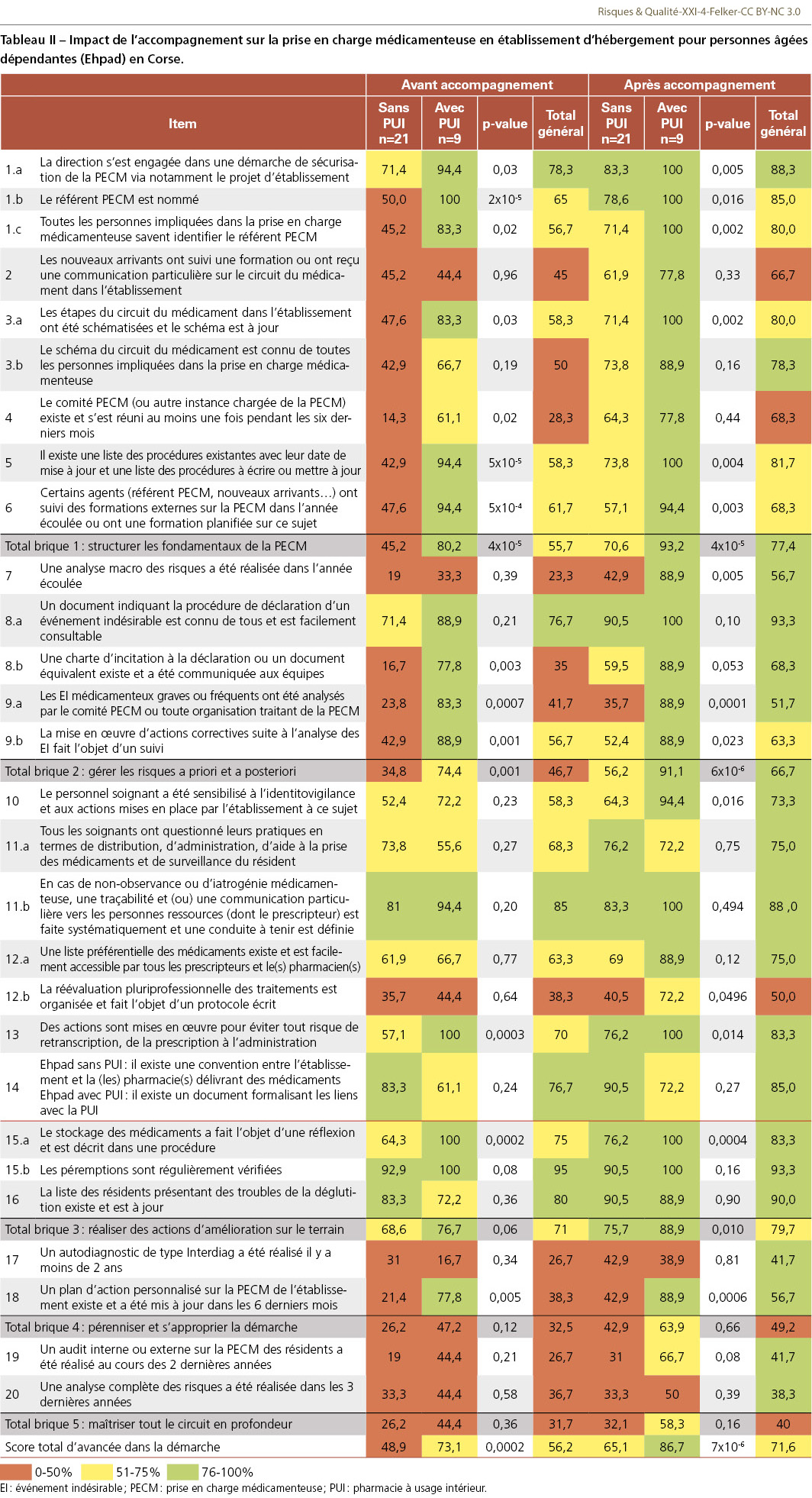
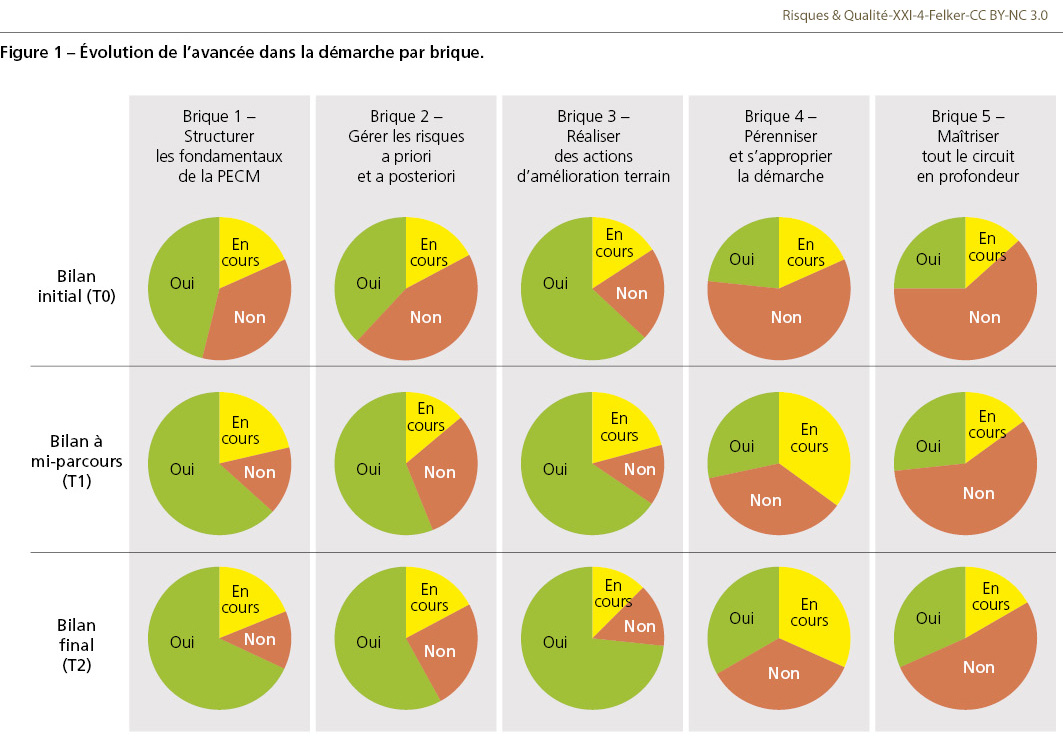
Au début de l’accompagnement, les Ehpad remplissaient en moyenne 56,2% +/–21,4% des attendus (Tableau II). Sur le volet structuration des fondamentaux de la PECM, la moitié des établissements (47%) avaient atteint les objectifs de la brique 1 et 18% des établissements étaient en voie d’aboutir (Figure 1). Hormis pour la brique 3 où 79% des établissements ont acquis les items ou sont en cours d’acquisition, plus on monte en compétences, moins les établissements sont avancés, ce qui conforte l’ordre choisi pour l’accompagnement. Plus de la moitié des établissements (55%) ont acquis les items du volet gestion des risques a posteriori ou sont en cours d’acquisition, 38% ont pérennisé la démarche et se la sont appropriée, et 35% déclarent maîtriser tout le circuit en profondeur. Les actions pour lesquelles les établissements sont le moins avancés concernent la déclaration des événements indésirables, la formation des nouveaux arrivants sur le circuit du médicament de l’établissement, ainsi que la création d’un comité dédié à la PECM. Les questions les plus fréquemment remontées concernent le choix et le rôle du référent « PECM », dont les missions sont, d’une part, de s’assurer de l’avancée du projet (fixer des dates d’échange, coordonner les acteurs, maintenir la dynamique du projet, communiquer, etc.) et, d’autre part, d’être l’interlocuteur privilégié sur ce sujet (questions des équipes, analyse des événements indésirables, formation des nouveaux arrivants, etc.). Les scores ne diffèrent pas significativement d’un département à l’autre (p=0,65), ni en fonction de la taille des établissements (p=0,81), mais une différence significative est observée entre les établissements publics et privés (72,3% contre 49,5%, p=0,0012), et plus particulièrement selon la présence ou non d’une PUI (73,1% contre 48,98%, p=0,0002) (Tableau II). Les établissements avec PUI se distinguent par une meilleure maîtrise des trois premières briques fondamentales (respectivement 80,2%, 74,4% et 76,7%) : un référent PECM est nommé dans 100% de ces établissements et, pour la grande majorité (94,4%), la liste des procédures existantes est formalisée, avec des dates de mise à jour clairement indiquées. Les procédures à rédiger ou à mettre à jour sont également identifiées. Le circuit de déclaration des événements indésirables est bien défini pour 88,9% des établissements avec PUI, et le comité PECM analyse les événements indésirables médicamenteux graves ou récurrents dans 83,3% des cas. De plus, un suivi des actions correctives est assuré pour 88,9% des établissements. Quelques actions précises, telles que la formation des nouveaux arrivants, l’analyse macro des risques de l’année précédente ou l’évaluation des pratiques et la réévaluation pluriprofessionnelle des traitements, sont à mettre en place pour consolider les premières briques. En revanche, les actions liées à la maîtrise en profondeur du circuit et à la pérennisation de la démarche sont à travailler pour plus de la moitié des établissements avec PUI. Pour les établissements sans PUI, les deux premières briques montrent également des lacunes : malgré l’engagement de 73,4% des directions dans la sécurisation de la PECM, moins de la moitié maîtrise ces deux briques (45,2% et 34,8%). Bien qu’une procédure de déclaration des événements indésirables soit en place dans plus des deux tiers des établissements, ces événements ne sont analysés par le comité PECM que dans 23,8% des établissements, et les actions correctives issues de ces analyses ne sont suivies que dans moins de la moitié des cas. La troisième brique semble mieux maîtrisée (68,6%), mais l’item relatif à la réévaluation pluriprofessionnelle des traitements est un point faible, étant acquis dans moins de 40% des établissements.
Bilan en fin d’accompagnement (T2)
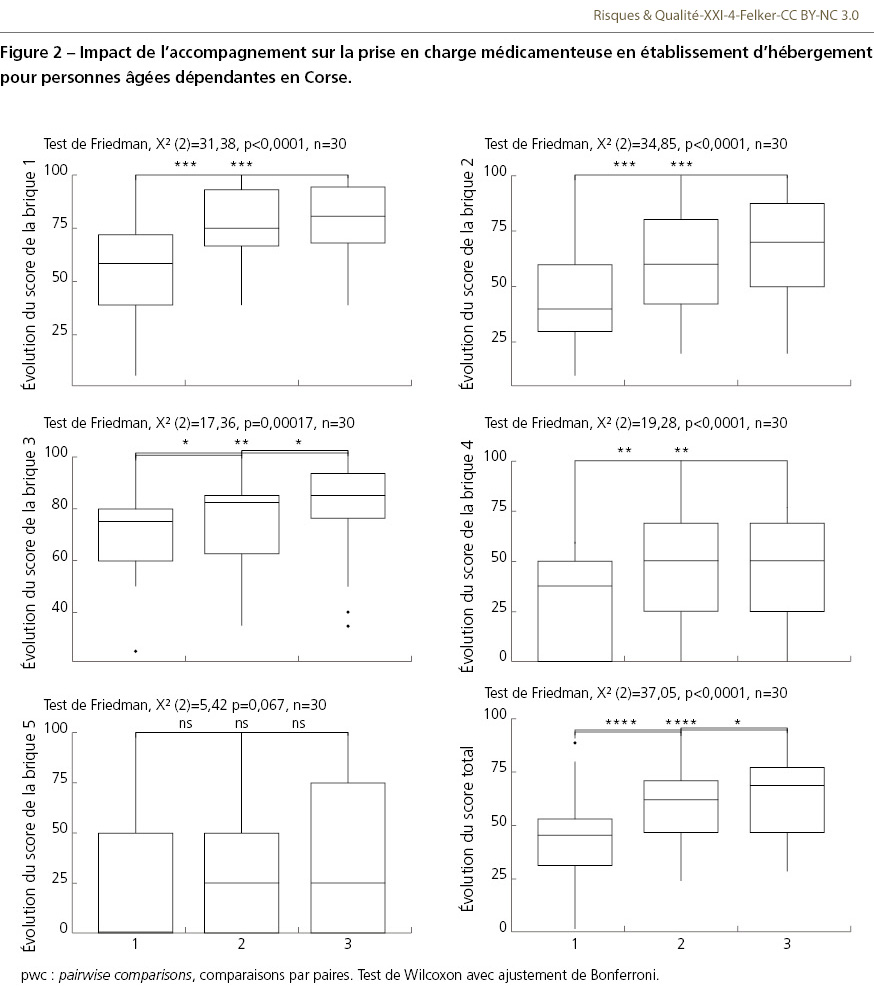
À la fin de la période étudiée, l’impact de l’accompagnement était important puisque les établissements répondaient en moyenne à 71,6% des attendus contre 56,2% lors du bilan initial (p<0,001) avec un établissement qui n’avait pas rendu son état des lieux final (Tableau II). L’ensemble des briques était significativement concerné par cette progression, hormis la brique 5 (p=0,067, Figure 2). Les actions pour lesquelles les établissements avaient le plus avancé étaient la mise en place d’un comité PECM (+40,0%), la réalisation d’une analyse macro des risques (+33,4%) et la mise en place d’une charte d’incitation à la déclaration des événements indésirables et des presque événements (+33,3%). La progression moyenne était de 15,42% [11,21%-19,62%] avec une réduction des écarts entre les Ehpad publics et privés ainsi qu’entre les Ehpad avec et sans PUI (Δ= 21,6% contre 24,2% avant accompagnement). On remarque une nette progression des établissements avec PUI pour les deux actions qui restaient à consolider dans les trois premières briques (formation des nouveaux arrivants, analyse macro des risques dans l’année précédente, évaluation des pratiques et réévaluation pluriprofessionnelle des traitements). Pour les établissements sans PUI, les deux premières briques ont également connu une nette amélioration, passant de 45,2% à 70,6% et de 34,8% à 56,2%. Certains établissements ont obtenu une régression dans leur score pour certains items tels que le 11a (questionnement des pratiques par les soignants). Cette régression est expliquée par le fait que ces établissements pensaient être conformes aux attendus de l’indicateur à T0 et que l’accompagnement leur a permis de mettre en évidence qu’il manquait des éléments pour que l’indicateur soit complètement acquis. Par exemple, au sujet de l’existence d’une convention entre l’établissement et la ou les pharmacie(s) délivrant les médicaments, certains établissements avaient coché « Oui » à T0 et l’accompagnement leur a permis de voir que la convention ne contenait pas l’ensemble des éléments attendus. Concernant la troisième brique, l’action portant sur la réévaluation pluriprofessionnelle des traitements restait également à travailler. Ainsi, hormis les indicateurs relatifs à la pérennisation de la démarche, l’ensemble des items pour lesquels il restait des difficultés à mi-parcours (rédaction d’un protocole écrit à propos de l’organisation de la réévaluation pluriprofessionnelle des traitements et réalisation d’une analyse macro des risques) ont atteint un score supérieur à 50%. La prochaine étape sera de mener des actions de pérennisation de la démarche (brique 4) avec la réalisation d’un autodiagnostic complet voire d’un audit croisé entre pairs et la rédaction d’un plan d’action personnalisé sur la PECM. À l’issue du questionnaire récapitulatif de l’accompagnement, les actions mises en place grâce à ce programme ont permis aux établissements de mieux se conformer aux exigences du cahier des charges, notamment en vue de l’évaluation par la Haute Autorité de santé (HAS). Parmi les bénéfices notables, on observe une augmentation des déclarations d’événements indésirables associés aux soins, y compris de « presque événements », témoignant de l’engagement croissant des établissements dans la démarche qualité de la PECM. De manière générale, les équipes ont particulièrement apprécié l’approche bienveillante et dénuée de jugement adoptée tout au long du programme, ce qui a favorisé un climat de confiance. Celui-ci a encouragé les équipes à partager librement leurs préoccupations et les difficultés rencontrées. L’accompagnement a également été perçu comme pertinent en raison de la mise à disposition d’outils pratiques, prêts à l’emploi, pour chaque indicateur et pour les autres aspects de l’évaluation, notamment la gestion de projet. Néanmoins, certaines difficultés ont été signalées, en particulier le turnover important du personnel médical, pharmaceutique et infirmier, ainsi que les limites techniques de certains logiciels utilisés, qui ont parfois rendu plus complexe l’implémentation de certaines pratiques. Enfin, les séances de clôture ont révélé plusieurs problématiques récurrentes, telles que le double circuit de déclaration des événements indésirables, la retranscription de la prescription, la relation avec les officines et la gestion des médicaments prescrits « si besoin », les interruptions de tâche, ou encore l’aide à la prise par les aides-soignants la nuit en l’absence d’IDE qui doit rester exceptionnelle et strictement encadrée.
Discussion
Limites de l’étude
Cette étude présente certaines limites, notamment l’utilisation d’auto-évaluations pour recueillir les données, qui peut induire des biais de subjectivité affectant la qualité des réponses aux questionnaires. Par exemple, le biais de désirabilité sociale pourrait affecter la fiabilité des auto-évaluations, les établissements pouvant être enclins à donner des réponses qu’ils considèrent socialement acceptables, faussant ainsi l’estimation des progrès réalisés. Des problématiques d’interprétation ont également pu être mises en évidence, puisque le développement des attendus de chaque brique a mis en lumière des éléments manquants pour certains indicateurs alors que les établissements pensaient les maîtriser à T0. Les répondants peuvent ainsi avoir mal estimé leur propre progression, influençant les résultats. Un établissement n’a pas retourné la seconde auto-évaluation, l’absence de réponse de sa part pourrait indiquer un manque d’adhésion à cet accompagnement. De plus, l’absence d’indicateurs de résultat mesurant directement l’impact sur la qualité des soins ou la sécurité des patients limite notre capacité à évaluer pleinement l’efficacité du programme. L’étude se concentre principalement sur des indicateurs de structure, alors que des éléments plus concrets tels que des indicateurs de processus ou des résultats auraient permis une analyse plus complète de l’impact de l’accompagnement. Enfin, il convient de souligner que les résultats obtenus dans les Ehpad en Corse pourraient ne pas être représentatifs des autres régions de France. Ici, l’ensemble des Ehpad a pu bénéficier de cet accompagnement grâce au soutien de l’ARS Corse. Par conséquent, des études similaires menées dans d’autres contextes géographiques seraient nécessaires pour valider ces résultats et mieux comprendre l’impact de l’accompagnement à l’échelle nationale.
Importance de la communication avec la pharmacie
Bien que potentiellement surestimés du fait des données déclaratives, les résultats montrent un impact positif de l’accompagnement sur l’ensemble des indicateurs. Ils montrent une différence significative entre les établissements privés et publics, pouvant s’expliquer par le fait que les deux secteurs n’étaient initialement pas comparables : 100% des établissements publics avaient une PUI contre 12,5% pour les établissements privés. Cette disparité souligne que la présence de PUI est un facteur déterminant de la qualité de la PECM au sein des établissements. Dans les établissements ne disposant pas de PUI, il est crucial d’impliquer étroitement la pharmacie d’officine. Cela permet de garantir une gestion efficace du circuit du médicament, d’assurer la sécurité des résidents et d’optimiser les processus de déclaration des événements indésirables, contribuant ainsi à la sécurisation de la PECM. Le fait que l’accompagnement ait permis de favoriser la communication des équipes avec la pharmacie peut expliquer la différence moins marquée, en fin d’accompagnement, entre établissements avec et sans PUI. L’ensemble de ces résultats conforte l’importance de la communication pluriprofessionnelle, notamment avec l’équipe pharmaceutique, pour sécuriser le circuit du médicament.
Difficultés rencontrées et solutions proposées
Le développement des attendus de chaque brique a mis en lumière des éléments manquants pour certains indicateurs alors que les établissements pensaient les maîtriser à T0, expliquant la « régression » de certains scores pour des items tels que l’existence d’une convention entre l’Ehpad et la (ou les) pharmacie(s) chargées de la dispensation des traitements. Des solutions concrètes ont pu être proposées pour répondre aux difficultés des établissements : un modèle de convention reprenant l’ensemble des éléments requis a ainsi été développé par l’Omédit Paca-Corse pour aider les établissements sur ce point [15] ; une fiche pratique et un modèle de convention ont été rédigés par l’Anap pour mutualiser les ressources rares (infirmiers, médecins spécialisés) afin de répondre à la continuité des soins de nuit et de week-end en favorisant les collaborations avec l’hospitalisation à domicile [16] ; des outils développés par la structure régionale d’appui à la qualité des soins et à la sécurité des patients de la région Paca et de la Corse [17,18,19] ont été partagés pour éclaircir les différents circuits de déclaration externe d’événement indésirable relatifs au décret du 25 novembre 2016 et au décret du 21 décembre 2016 [20,21]. La e-prescription en Ehpad devrait permettre de résoudre certaines problématiques liées à la retranscription puisqu’elle pourra être réalisée depuis le logiciel de l’Ehpad ou celui du cabinet du médecin. Dans les deux cas, l’ordonnance numérique sera intégrée dans Mon espace santé et pourra être consultée par l’équipe de soins via le dossier usager informatisé (DUI), et envoyée à la pharmacie depuis le DUI par la messagerie sécurisée MSSanté. L’ordonnance 2020-1408 du 18 novembre 2020 portant sur la mise en œuvre de la prescription électronique prévoit la généralisation du dispositif au plus tard au 31 décembre 2024 [22]. En parallèle, une cartographie reprenant l’ensemble des risques du circuit du médicament est en cours d’évaluation avec, en face de chaque risque identifié (retranscription, interruption de tâches ou gestion des « si besoin », etc.), une proposition de solution barrière. Enfin, en plus des différents outils proposés, un audit croisé a été développé [23].
Conclusion
Les résultats de cette étude montrent un impact significatif de l’accompagnement sur l’ensemble des indicateurs, avec un engagement marqué des directions dans la démarche de sécurisation de la PECM. L’accompagnement a permis de fédérer les équipes en favorisant la communication interprofessionnelle, notamment en impliquant davantage l’équipe pharmaceutique. Cette implication a également contribué à réduire l’écart du score d’avancée dans la sécurisation de la PECM entre les établissements avec et sans PUI. Cela souligne le rôle essentiel d’un pharmacien engagé, qui est fondamental pour améliorer la qualité des soins et assurer l’efficacité des démarches de sécurisation. De plus, l’accompagnement a permis d’instaurer une culture de la déclaration des événements indésirables, initialement perçue comme de la délation. Cet accompagnement a entraîné des avancées notables dans la PECM, tout en mettant en lumière les domaines nécessitant encore des efforts, tels que la formation continue et l’analyse des événements indésirables, qui sont essentielles pour pérenniser cette dynamique d’amélioration. La formation et la sensibilisation des nouveaux arrivants aux spécificités du circuit du médicament dans l’établissement sont cruciales, surtout dans un contexte de turnover important au sein des équipes. Les journées en présentiel ont également permis de développer le partage d’expérience entre établissements, permettant de capitaliser sur les témoignages des « bons élèves » et les organisations innovantes mises en place. Un catalogue reprenant les bonnes pratiques partagées lors de ces sessions a été élaboré pour poursuivre ce partage avec les autres régions impliquées dans la démarche. Les établissements continueront à échanger des outils afin de renforcer les synergies, et l’envoi régulier des auto-évaluations contribuera à maintenir la dynamique d’amélioration. La prochaine étape consistera à mener des actions de pérennisation de la démarche avec la réalisation d’un autodiagnostic complet et la mise en œuvre d’audits croisés entre pairs, ainsi que la mise à jour d’un plan d’action spécifique à chaque établissement. Une évaluation est prévue un an après l’accompagnement pour identifier les axes sur lesquels des difficultés demeurent afin de maintenir la dynamique et de pérenniser la démarche. L’impact de l’accompagnement pour les résidents sera évalué à travers l’étude de l’évolution des taux de déclaration des événements indésirables. Cet accompagnement devrait également montrer son impact sur les évaluations régionales (ARS) et nationales (HAS) [5]. Ces premiers résultats positifs et encourageants obtenus à l’échelle d’une région entière ont permis de convaincre d’autres ARS de participer à ce programme. L’impact positif sur le processus de sécurisation de la PECM a également été retrouvé en Nouvelle-Aquitaine, qui a débuté le programme de façon anticipée, en même temps que la Corse, bien qu’aucun résultat n’ait encore été publié. Avec ce programme, l’ARS de Corse et l’Omédit Paca-Corse confortent un travail de sécurisation de la PCEM en Ehpad à long terme. Parallèlement, un nouvel axe de prévention de l’iatrogénie médicamenteuse est intégré par des actions de formation, visant à renforcer la qualité des soins et à garantir la sécurité des résidents à long terme.
Note :
1- Créé par l’Agence nationale de sécurité du médicament et des produits de santé et la Caisse nationale de l'assurance maladie, le groupement d’intérêt scientifique EPI-Phare a pour but d’apporter une expertise publique, autonome, indépendante et réactive en matière de pharmaco-épidémiologie et de sécurité sanitaire.